肝移植术 肝移植一直以来被用来治疗有选择的肝癌病人。但是直到90年代中期,治疗的结果令人失望。报告中的5年生存率在30%~40%之间。1996年,Mazzaferro和他的同事发表了重要文献,证实肝癌早期病人,不可切除性肝癌病人4年最佳存活和低复发率。这就是后来形成的著名的肝癌肝移植米兰标准(孤立性肿瘤<5厘米或3个病灶,每个病灶小于3cm)[51]。
原位肝移植是多发性小结节肿瘤患者(3结节<3cm)或者严重肝功能异常患者的首选治疗[4,31],是治疗肝癌的最确定性治疗。这种治疗需要有高度密集优质医疗资源。肝移植理论上可同时治愈肿瘤和原有肝硬化,不仅因为它切除了恶性病变,而且也切除了整个患有肝硬化的肝脏,否则就会有癌症复发的高风险。20年前,较为宽松的肝移植备选标准导致其治疗效果欠佳,复发率高达32%-54%,而5年生存率<40%,这些经验帮助研究者们最终确定了目前肝移植的最适宜候选者:单一HCC≤5cm或结节数目≤3且直径均<3cm。这部分患者在大型医疗机构接受肝移植后的5年生存率可达70%,复发率低于15%[30,31,33]。这一治疗的主要局限在于缺乏肝源。 等待肝源时间的延长导致候选患者在移植术前的退出率达20%。根据意向性治疗分析原则将对治疗结果造成不利影响。大多数研究中心都会在等待肝源期间给予辅助治疗以延缓肿瘤进展。由于仍缺乏足够的随机对照研究证据,目前关于经皮消融、化学栓塞或者化疗等潜在获益信息均来源于观察性研究和成本效益分析的结果(3iiDiii)。
活体肝移植率先在亚洲国家开展,主要是由于肝癌患者较多而来自尸肝捐助者的肝脏短缺。这一策略已在世界各地成功得到复制,尽管捐赠者并发症风险(5-20%)和死亡率(0.28%)较高,而且接受肝移植患者肝癌复发的危险增加(尸肝移植为5-15%;活体肝移植为20-30%)[26,27]。目前,尚不清楚为什么活体移植肝癌复发率高,似乎是因为等待接受移植期间患者肝脏肿瘤侵润生长,而在这种情况下的患者是不会有资格接受尸肝移植。接受活体移植患者也往往比接受尸肝移植的患者的肿瘤侵润更广泛。此外,部分肝脏移植体的肝再生的液环境似乎增加活体移植复发的危险。尽管复发的风险较高,由于尸肝捐赠者有限,特别是在亚洲国家活体移植仍广泛进行。
等待移植轩源的患者
对于超Milan标准以及针对Milan标准的降期处理(downstaging)已经进行了大量的综述分析。总体的概念为:任何新的扩展标准的建立必须通过大量临床实践的验证支持。由于新的标准可能对所有移植部门产生重要影响,所有要求支持任何改变的数据都应该是完美无缺的。根据我们所知,扩展后的UCSF标准一大概涉及等待名单5%的患者[89]。目前仍然只是基于小部分患者的资料(n=24) [90],而且已经受到来自影像学[91]和病理学观点的挑战( Mazzaferro等人的Metroticket项目,共纳入901例超出Milan标准接受肝移植术的HCC患者,数据未发表)。这一标准的主要问题是,对于等待名单中界于现有标准和扩展标准的之间的HCC患者,尚缺乏总体生存率和退出率的相关数据。在降期处理方面,目前尚没有RCT或者大型病例对照研究的数据。同样也缺乏来源于设计良好的队列研究(患者接受持续治疗和适宜随访)的恰当资料。迄今为止,已报告的前瞻性病例系列研究所纳入的患者人数不足50例,仅此一项就使我们无法将此作为临床实践的标准治疗。因此,目前尚需通过临床研究对降期处理进行评价。 表4 针对肝移植等待名单上患者的各种治疗效果的相关研究 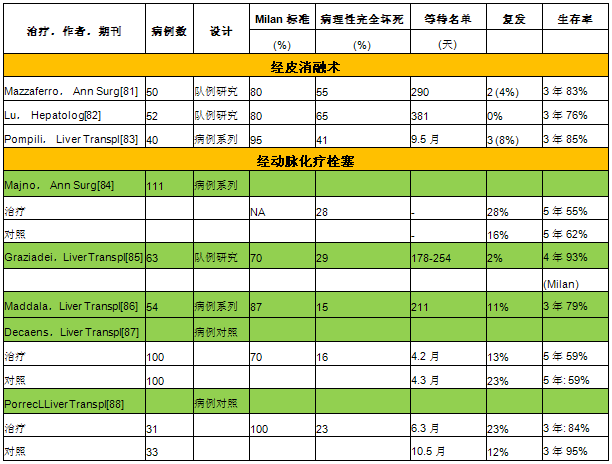 |

