直到最近,子宫腺肌症一直被认为只在经产妇中发现。子宫腺肌症临床表现少见,诊断主要依靠手术切除和病理学检查。然而,随着影像学技术的改进,子宫腺肌症在不孕症患者中频繁出现。对于从子宫腺肌症开始出现严重症状的女性,建议行子宫切除术,但其他保守治疗可保留子宫。因此,术前诊断工具的作用至关重要,以避免不必要的手术。对于有子宫肿块和不孕症的患者,在给予其他治疗方案之前需要排除子宫腺肌症
介入放射科医生在评估患者是否适合子宫动脉栓塞时,需要认识到危险信号和需要避免的缺陷; 子宫输卵管造影术是第一个用于诊断子宫腺肌症的影像学工具,但由于其总体准确性较低,已不再用于评估患者【Reinhold C 1998】。 无任何肌瘤特征的子宫增大和前后肌层不对称增厚是经腹超声(TAU)可以显示的子宫腺肌症征象【Siedler D 1987;Arnold LL1995】。在一篇回顾性综述中,Siedler等【Siedler 1995】使用TAU检查了80例患者,并诊断出子宫腺肌症,灵敏度为63%,特异度为97%,阳性预测值为71%。然而,由于无法获得足够的图像分辨率来显示子宫肌层,因此TAU不能可靠地诊断子宫腺肌症或将其与平滑肌瘤鉴别【Siedler D 1987;Arnold LL1995】 对于临床怀疑子宫腺肌症的病例,经阴道超声(TVS)应作为主要的诊断手段。子宫腺肌症的基本TVS征象为子宫肌层内不均匀、低回声、描述不清的区域,伴有或不伴有大小不等的无回声陷窝或囊肿、从子宫内膜向子宫肌层放射的线状条纹、交界区(JZ)不清晰、子宫内膜假性增宽(子宫增大伴不对称的前壁或后壁增厚)。子宫腺肌症最常见的诊断标准是3种或3种以上的超声标准【Dueholm M 1998;Dueholm M 2001】 在3DTVS上,与子宫腺肌症相关的特征包括结合带(JZ)max 8 mm、肌层不对称和低回声条纹【Luciano DE 2013】当出现至少2个所描述的超声特征时,准确率为90%(灵敏度,92%;特异性,83%;阳性预测值99%;阴性预测值为71%)。
子宫腺肌症是子宫内膜对肌层的良性侵犯。它会导致子宫弥漫性增大,主要影响育龄晚期的女性。最近,人们发现它对女性生育能力有负面影响。诊断具有挑战性,因为可能出现非特异性症状。然而,它在大多数妇女中是无症状的。GnRH激动剂的药物治疗似乎是有前途的,特别是在生育能力低下的妇女。
在2013年1月至2016年9月期间进行了一项回顾性研究(182例患者),检查了带有“子宫腺肌症”的组织病理学结果。患者年龄34 ~ 78岁,40岁以上居多(94.5%)。大多数(90.6%)为经产。所有女性都接受了超声检查。超过一半的患者有异质肌层(75.7%)和伴有肌瘤(65.4%)。大多数妇女无症状,然而,当出现症状时,月经过多和出血是最重要的主诉。
约三分之一的妇女以前做过子宫手术,67.6%的妇女以前做过剖腹产。61.3%的妇女使用了孕激素治疗,23%的妇女尝试了一种以上的激素治疗。5.5%的病例存在子宫内膜癌,所有病例均为低级别子宫内膜样腺癌。子宫腺肌症是妇科的一个重要挑战,通常是子宫切除术后的术后诊断。临床医生应密切注意超声特征,以提示其存在,以便及早诊断。未来在诊断算法和替代疗法上的投资是有保障的。
根据 Dueholm等(2001),磁共振成像(MRI)和TVS在识别子宫腺肌症患者方面的能力相同,但MRI在排除子宫腺肌症的诊断方面优于TVS,其灵敏度相同,但MRI特异度更高 (灵敏度:MRI, 0.70 (0.46-0.87); TVS为0.68 (0.44 ~ 0.86)(P = 0.66); 特异度:MRI 0.86 (0.76 ~ 0.93);TVS 0.65 (0.50 ~ 0.77) (P = 0.03)。TVS联合MRI的灵敏度最高,但令人惊讶的是,其特异度也最低。此外,测量交界区厚度的差异可能优化MRI诊断。Gordts等【Gordts S 2008】提出了以下子宫腺肌症分类:
子宫腺肌症影像学特征(子宫腺肌症的MRI表现)
子宫结合带(JZ)
1983年,Hricak等【Hricak H 1983】首次描述了功能性子宫带(functional uterine zone),即子宫内膜和子宫内肌层之间的连接处。今天,在健康育龄妇女中,通过T2加权图像可以观察到3个明显的层:
(i) 对应于子宫内膜条带的高信号强度 (ii) 靠近子宫内膜基底层、JZ或子宫内膜下层的内部低信号强度 (iii) 外部浆膜下带或外部子宫肌层的中等信号强度【Tamai K 2006】 然而,由于JZ的厚度在月经周期中变化很大,因此应仔细区分JZ的弥漫性增厚与正常生理变化。de Souza等【de Souza 1995】报道,在主诉月经过多或痛经的生育力低下患者中,子宫肌层JZ增生 (子宫腺肌症的明确征象) 的发生率为54%。
| ||||||||||||||||||||||||||||||||||||||||||||||||||||
 |
 |
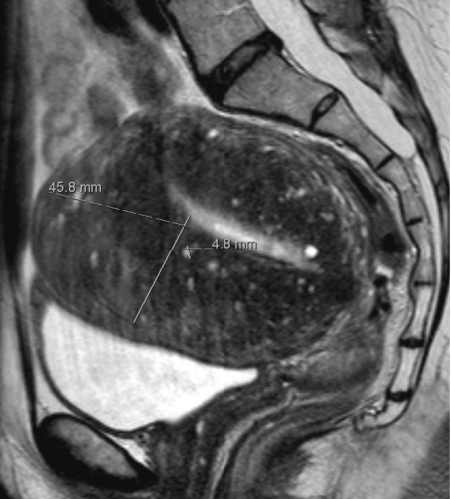
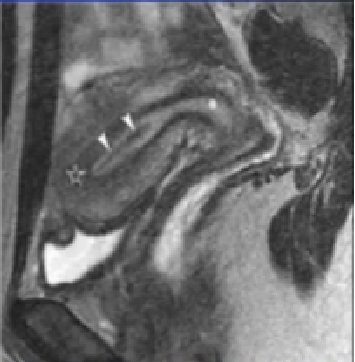
纯子宫腺肌症 MRI表现
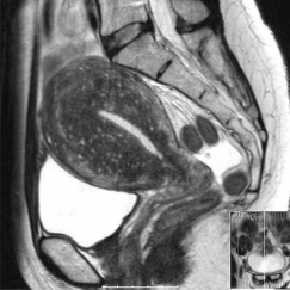 |
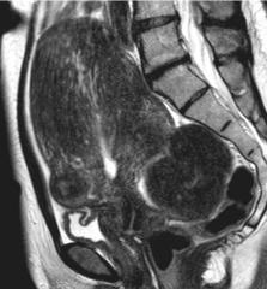 |
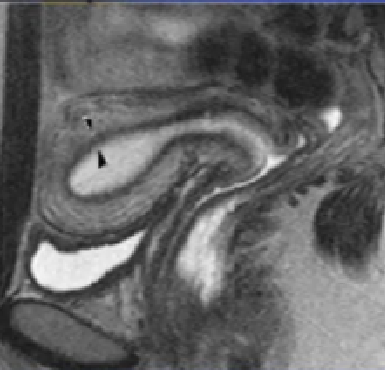
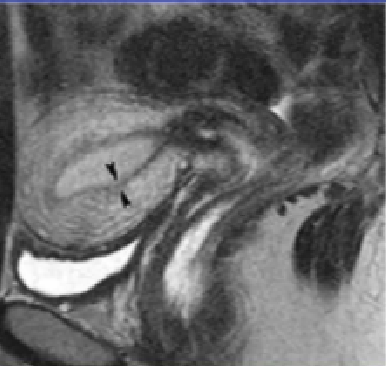
结合带在生理周期中不同表现
 |
 |
 |
|
增殖期(滤泡期)和排卵期JZ厚度明显增加
|
分泌期(黄体期)内膜和肌层增厚,肌层信号强度增加,JZ 厚度明显下降,变化不规律
|
月经期体内激素水平下降,子宫体积变小,各区解剖不易分辨,且不规则增厚
|
子宫腺肌症的影像学分类
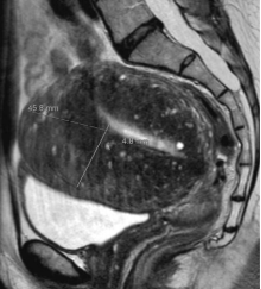
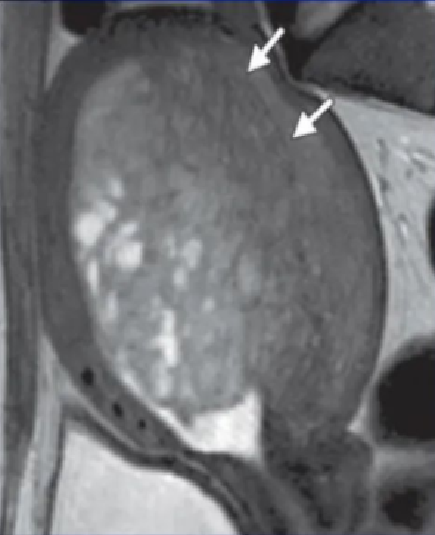
弥漫型子宫腺肌症的MRI成像表现为子宫体积增大,子宫壁结合带弥漫性增厚,结合带与肌层分界不清;在T1WI上表现为等信号,在T_2WI上表现为等或略低信号,混杂有散在多发点状高信号灶,官腔受压变小,增强扫描病灶轻度强化。
弥漫型子宫腺肌症
也有人把纯子宫腺肌症分亚型
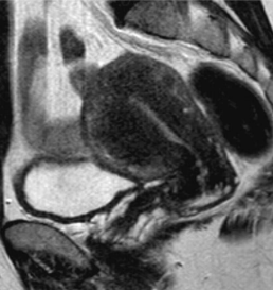
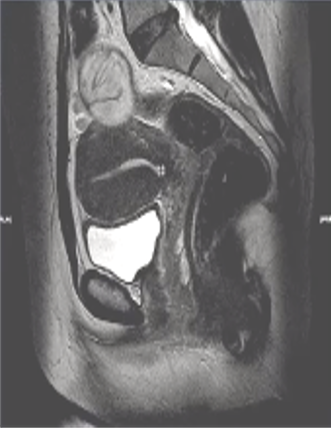
局限型子宫腺肌症的MRI成像表现为子宫体部或底部局限性增大,相应部位见结合带增厚,与肌层分界不清,呈类圆形或椭圆形,在T1WI上呈等信号,在T2WI上呈略低信号,病灶信号可不均匀,中央部可有多发点状高信号。增强扫描增厚的结合带轻度强化,与强化的子宫肌相比信号略低。
局限性子宫腺肌症
 |
|
T1WI见到局灶性高信号,提示异位内膜组织内发生小的点状出血
|
子宫腺肌症:MRI的特征
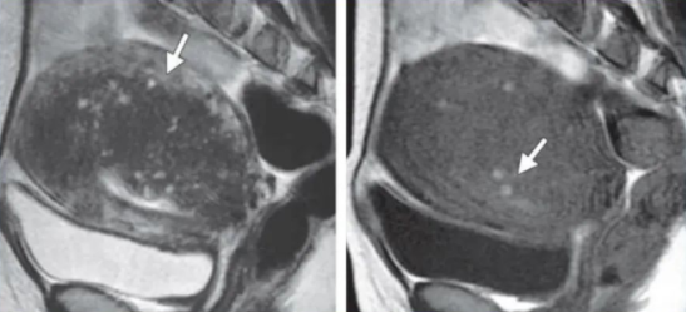
弥漫性或局灶性(或腺肌瘤)连接区增厚至12mm (正常<5mm)
散状分布小的囊肿。
T1信号灶(异位子宫内膜出血)
 |
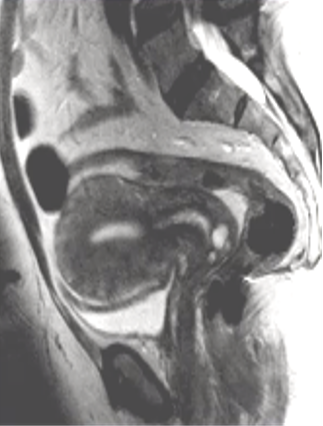 |
典型的弥漫性子宫腺肌症
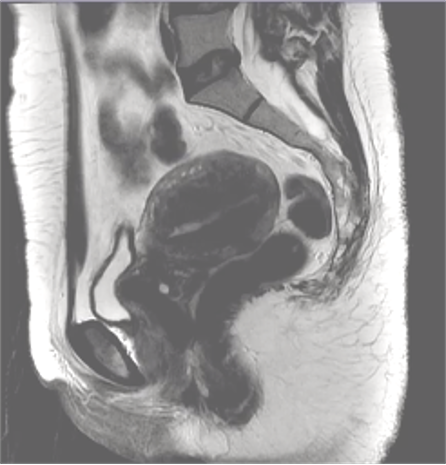 |
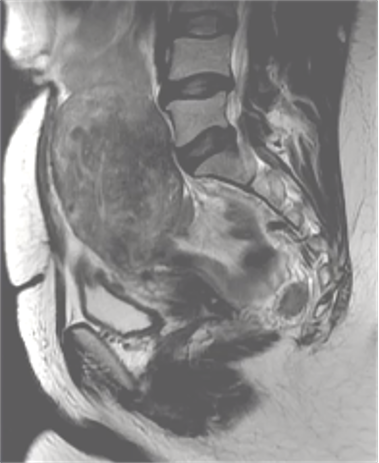 |
值得注意的是腺肌症的子宫内膜与子宫内膜基底层,对于激素的刺激很少做出反应,与其他异位症相比
变性、出血、再生的周期性变化比较少见。
也有人把纯子宫腺肌症分亚型
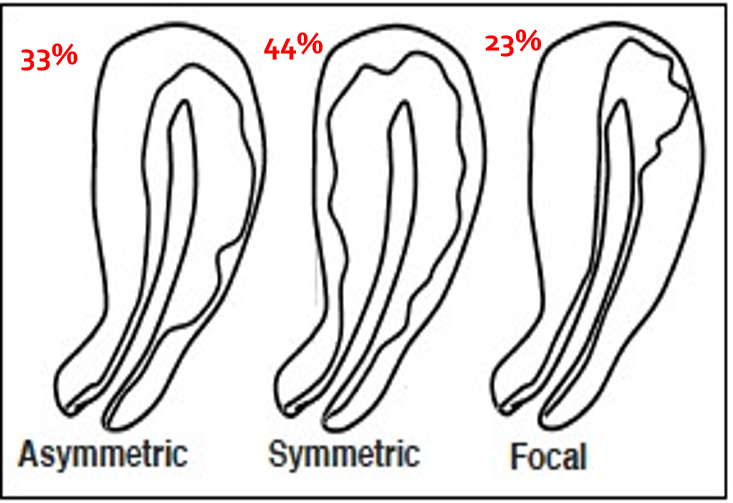 |
|
子宫腺肌症的临床-组织学分期系统:
1. 弥漫性子宫内膜异位症:广泛性疾病子宫内膜粘膜(腺体和间质)分散在子宫肌肉组织中
2. 局灶性子宫腺肌症:子宫内膜和肌层内肌层肥厚变形。可以进一步细分为
a)带局限性肿块的腺肌瘤和
b)囊性子宫腺肌症,主要是肌层内的囊性病变
3.息肉样腺肌瘤:内膜范围内腺体肿块,间质主要为平滑肌
|
 |
局限型子宫腺肌症的MRI成像表现为子宫体部或底部局限性增大,相应部位见结合带增厚,与肌层分界不清,呈类圆形或椭圆形,在T1WI上呈等信号,在T2WI上呈略低信号,病灶信号可不均匀,中央部可有多发点状高信号。增强扫描增厚的结合带轻度强化,与强化的子宫肌相比信号略低。
局限性或称结节性子宫腺肌症(adenomyoma)或子宫腺肌瘤
> 子宫轮廓光滑,不均匀增大,以后壁多见
> 单发多见,可多发
> 肌层内卵圆形、不规则形或类圆形肿块,多围绕内膜生长并引发内膜轻度受压变形。
> 信号强度呈与结合带相近低信号,内见点状出血>边界含糊>少数可有假包膜
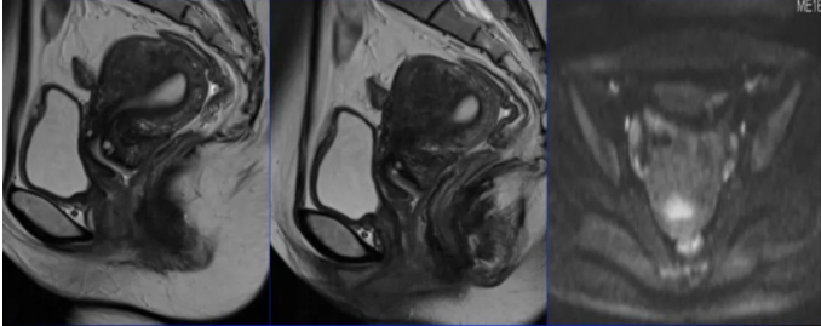 |
 |
 |
 |
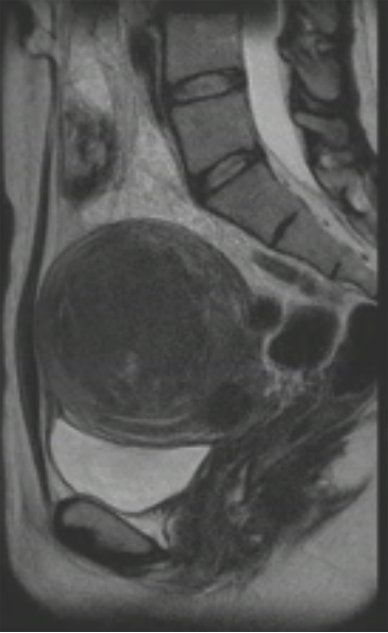
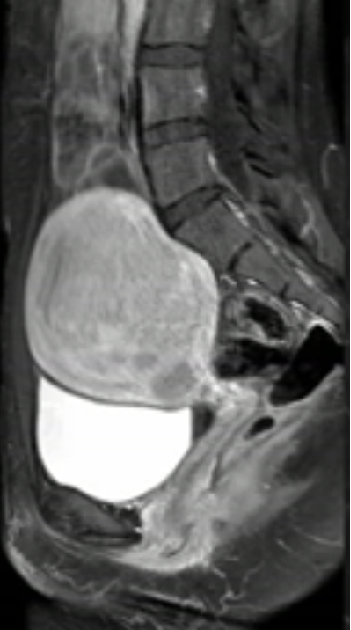
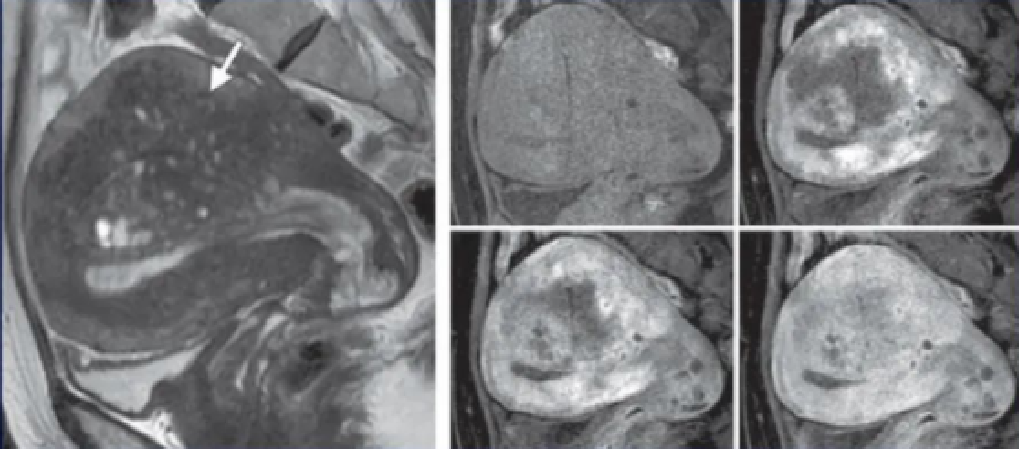
子宫腺肌症的增强扫描
 |
|
增强扫描,子宫腺肌症可能显示为不同程度的强化,所以关于其对比增强的研究对于诊断腺肌症的准确性帮助不大
|
鉴别诊断:子宫肌瘤与局限性子宫腺肌症
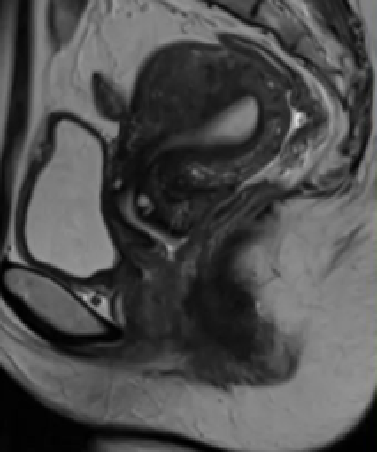 |
 |
|
|
局限性子宫腺肌症
|
子宫肌瘤发生部位(任何部位)、形状(规则)、与周围组织界限(比较清晰)、信号相比于结合带略低
|
|
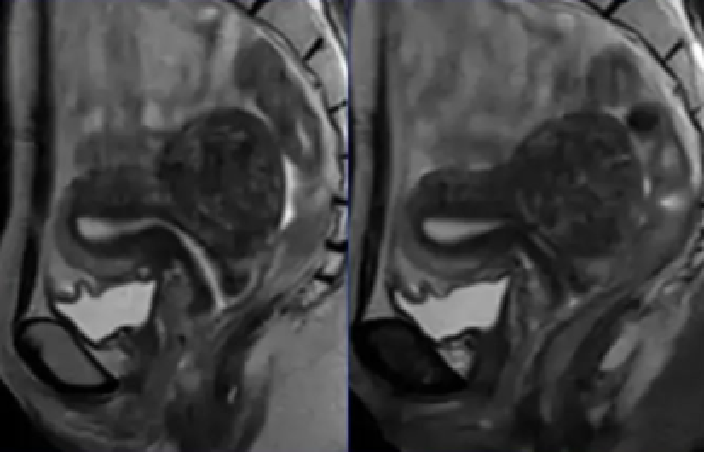
鉴别诊断:子宫正常收缩
 |
|
子宫瞬态肌层收缩类似于子宫腺肌症,这种外观可能会在随后的图像中消失,而局灶性子宫腺肌症会持续存在于随后的图像
|
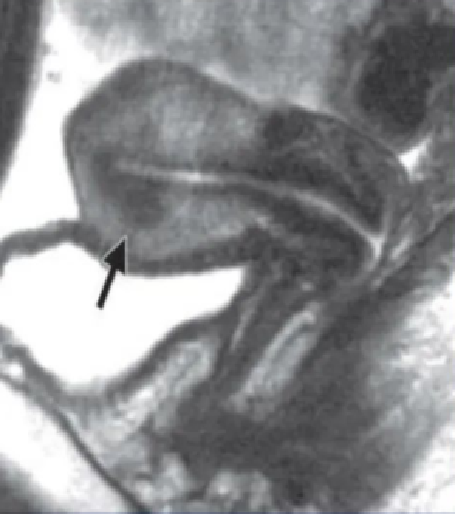
鉴别诊断:子宫内膜间质肉瘤
 |
|
ESS(子宫内膜间质肉瘤),低度恶性ESS(LGESS)很罕见,浸润肌层很深,肿瘤信号类似于子宫腺肌症,术前诊断困难,PET/CT对于ESS诊断率几乎达100%
|
>子宫肌瘤
>功效性子宫收缩
>子宫内膜癌
子宫内膜间质肉瘤
浆膜下腺肌样病变
小结:
- MR成像是一种非侵入性的检查方式,在子宫腺肌症的诊断中均有较高的敏感性和特异性;
- 熟悉子宫结合带在不同生理时期以及不同年龄段的一般MRI影像学表现,对于子宫腺肌症的诊断有一定的辅助作用;
- 要注意子宫腺肌症诊断中的一些陷阱:子宫的收缩状态,子宫生理周期的变化,类似于子宫腺肌症的一些良性和恶性病变。
- 介入放射科医生熟悉子宫动脉栓塞禁忌症(UAE)的MRI表现,并确定应转移到妇科的情况。为系统评价女性盆腔MRI提供一种结构化技术。
以下将说明栓塞前MRI的关键发现,特别是危险病变的信号,帮助介入放射学医生避免潜在的严重不良反应结果。
- 相关UAE的患者的评估包括检查MRI以确认子宫肌瘤的诊断和栓塞的适当性。此外,应查明可能禁忌症的情况,导致潜在的并发症或应直接转到妇科。
- 重要的是要确定可能同时存在的情况,如子宫腺肌症和子宫内膜异位症,这将对预后产生影响,需要与患者讨论。对子宫内膜腔进行彻底的评估是必要的。区分未被怀疑的子宫内膜癌和子宫腺肌症是至关重要的。