弥散性血管内凝血(disseminated or diffuse intravascular coagulation, DIC)是指在某些致病因子作用下凝血因子和血小板被激活,大量可溶性促凝物质(soluble thromboplastin)入血,从而引起一个以凝血功能失常为主要特征的病理过程(或病理综合征)。在微循环中形成大量微血栓,同时大量消耗凝血因子和血小板,继发性纤维蛋白溶解(纤溶)过程加强,导致出血、休克、器官功能障碍和贫血等临床表现的出现。一、病因
二、弥散性血管内凝血的发病机制(Pathogenesis of DIC)
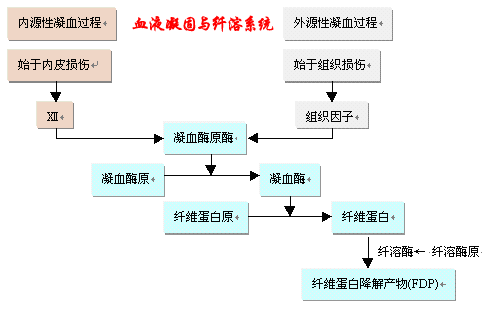
DIC始于凝血系统的被激活,基本病理变化是在微小血管内形成微血栓。因此,启动凝血过程的动因和途径是DIC发病的重要方面。
1.凝血酶原酶形成(1) 血管内皮广泛受损:细菌及内毒素、病毒、缺氧和酸中毒等均可损伤血管内皮细胞,使内皮下胶原纤维暴露,促使血小板聚集和Ⅻ因子激活,然后相继激活多种凝血因子,最终形成凝血酶原酶。因为参与反应的各种因子都存在于血浆中,因此这一凝血途径被称为内源性凝血系统。 (2) 组织破坏:在严重创伤、烧伤、外科大手术、恶性肿瘤时,损伤和坏死组织可释放组织因子(或称Ⅲ因子)入血,形成凝血酶原酶。由于触发物质(Ⅲ因子)来源于组织,故被称为外源性凝血系统。目前认为组织因子释放引起的外源性凝血系统激活是造成DIC的主要途径。 (3) 促凝物质释放:损伤的红细胞、白细胞和血小板可释放大量的促凝物质,如磷脂蛋白、血小板3因子(PF3),加速凝血过程。 2.凝血酶形成
凝血酶原在凝血酶原酶的作用下,形成凝血酶。
3.纤维蛋白形成
在凝血酶作用下,纤维蛋白原首先形成纤维蛋白单体,进而形成稳定的不溶性的纤维蛋白。
与凝血系统保持相对平衡的是纤维蛋白溶解系统,它的主要功能是将沉积在血管中的纤维蛋白溶解,去除由于纤维蛋白沉着引起的血管阻塞。纤维蛋白溶解过程大致分为两个阶段:首先是纤溶酶原被激活,形成纤溶酶。随后纤溶酶分解纤维蛋白(原),形成纤维蛋白(原)降解产物(FDP),随血流运走。
 三、影响弥散性血管内凝血发生发展的因素1、单核-吞噬细胞系统功能受损:单核-吞噬细胞系统具有清除循环血液中的凝血酶、纤维蛋白及内毒素的作用,可抑制血栓形成;当单核-吞噬细胞系统功能损伤时,会导致机体凝血功能紊乱而易发生DIC 2、肝功能障碍:正常肝细胞能合成多种血浆凝血因子及抗凝物质,也能清除激活的凝血因子和纤溶物质,在凝血和抗凝血的平衡中发挥重要的调节作用。当肝功能严重障碍时,患者体内的凝血和纤溶过程紊乱,极易发生DIC。 3、血液高凝状态:血液中凝血物质和血小板数目增多,血液呈高凝状态,可见于妊娠妇女。缺氧及酸中毒:通过损伤血管内皮,启动内源性凝血系统,也可以损伤血小板及红细胞,促进凝血物质释放 4、微循环障碍:正常血液流速较快,能将血浆中出现的少量活化的凝血因子及微小的纤维蛋白凝块稀释并运走;若微循环血流缓慢,血小板和红细胞易聚集,加速微血栓形成 四、弥散性血管内凝血的分类(Classification of DIC)
根据病情进展速度,DIC可分为急性、亚急性和慢性。 DIC的分类及各类型特点
|

